Цукровий діабет тип 2
| Цукровий діабет тип 2 | |
|---|---|
![Міжнародний символ діабету.[1]](http://upload.wikimedia.org/wikipedia/commons/thumb/4/43/Blue_circle_for_diabetes.svg/300px-Blue_circle_for_diabetes.svg.png) Міжнародний символ діабету.[1] | |
| Спеціальність | сімейна медицина і ендокринологія |
| Симптоми | поліурія, полідипсія і поліфагія |
| Метод діагностики | клінічний аналіз крові, біохімічний аналіз крові, клінічний аналіз сечі, глюкозотолерантний тест, глікований гемоглобін, моніторинг рівня глюкози у кровіd, тест на глюкозуd і неінвазивний монітор глюкозиd |
| Препарати | статини[2], метформін[3], інгібітор АПФ[2], здорове харчування і фізична активність |
| Класифікація та зовнішні ресурси | |
| МКХ-11 | 5A11 |
| МКХ-10 | E11 |
| МКХ-9 | 250.00 , 250.02 |
| OMIM | 125853 |
| DiseasesDB | 3661 |
| MedlinePlus | 000313 |
| eMedicine | article/117853 |
| MeSH | D003924 |
| | |
Цукровий діабет 2-го типу, який раніше називали інсулінонезалежним цукровим діабетом або діабетом дорослих, є порушенням обміну речовин, для якого властивий високий рівень глюкози в крові за умови резистентності до інсуліну та відносної недостатності інсуліну.[4] Цим він відрізняється від цукрового діабету 1-го типу, за якого існує цілковита нестача інсуліну через руйнування інсулоцитів у підшлунковій залозі.[5] Притаманними проявами є надмірна спрага, часте сечовипускання та постійне відчуття голоду. Діабет 2-го типу становить близько 90 % випадків цукрового діабету, інші 10 % складають, насамперед, цукровий діабет 1-го типу та гестаційний діабет. Ожиріння вважається основною причиною діабету 2-го типу в людей, які мають генетичну схильність до захворювання.
З діабетом 2-го типу на ранній стадії борються шляхом фізичних вправ та зміни режиму харчування. Якщо після таких заходів рівень цукру в крові не знизиться достатньо, може знадобитися лікування такими препаратами як метформін чи інсулін. Під час лікування інсуліном, зазвичай необхідно регулярно перевіряти рівень цукру в крові.
Рівень захворюваності цукровим діабетом значно збільшився за останні 50 років рівнобіжно з надлишковою вагою. Станом на 2010 рік було близько 285 мільйонів хворих, порівняно з близько 30 млн хворих 1985 року. Довгострокові ускладнення від підвищеного рівню глюкози в крові — це захворювання серця, інсульти, діабетичну ретинопатію, яка пошкоджує зір, ниркову недостатність, за якої може бути потрібен діаліз, та недостатній кровообіг у кінцівках, що призводить до ампутації. Гостре ускладнення кетоацидозу, визначальне для діабету 1-го типу, трапляється нечасто.[6] У будь-якому разі, може статися некетоацидотична гіперосмолярна кома.
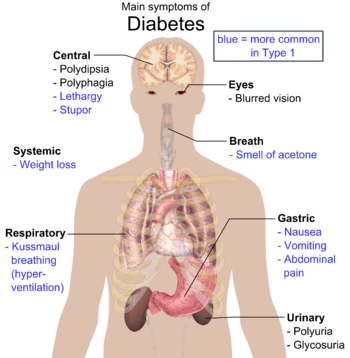
Класичними проявами цукрового діабету є поліурія (часте сечовипускання), полідипсія (надмірна спрага), поліфагія (надмірне відчуття голоду) та втрата ваги.[7] Іншими проявами можуть бути: розфокусований зір, свербіж, периферійна невропатія, періодичні вагінальні інфекції та втома в анамнезі. Однак, багато людей не мають симптомів протягом перших кількох років і хвороба діагностується під час звичайного обстеження. У людей, хворих на діабет 2-го типу, дуже рідко може мати місце некетотична гіперсмолярна кома (стан, в якому спостерігається дуже високий рівень глюкози в крові, що призводить до зниженого рівня свідомості та низького кров'яного тиску).[5]
Діабет 2-го типу зазвичай є хронічною хворобою, яку пов'язують зі скороченням життя на десять років.[8] Частково це пов'язано зі значною кількістю типових ускладнень, в тому числі: в 2-4 рази вищий ризик серцево-судинних захворювань, в тому числі ішемічну хворобу серця та інсульт, в 20 разів вищий ризик ампутації нижніх кінцівок та підвищений ризик госпіталізації.[8] В розвинутих країнах, і дедалі більше в інших, діабет 2-го типу є найбільш значною причиною атравматичної сліпоти та ниркової недостатності.[9] З ним також пов'язують підвищений ризик когнітивної дисфункції та деменції через хворобу Альцгеймера та судинну деменцію.[10] Інші ускладнення: акантокерадермія, сексуальна дисфункція та часті інфекції.[7]
Причиною розвитку діабету 2 типу є поєднання чинників способу життя та генетики.[9][11] Хоча деякі з них можна контролювати, наприклад режим харчування та ожиріння, інші, такі як збільшення віку, належність до жіночої статі та генетика, перебувають поза контролем.[8] Нестачу сну пов'язували з діабетом 2-го типу.[12] Вважається, що такий вплив він має через вплив на метаболізм.[12] Режим харчування матері протягом періоду розвитку плоду, також може зіграти свою роль, оскільки одним із вірогідних механізмів є змінена метиляція ДНК.[13]
Деякі фактори способу життя грають важливу роль в розвитку діабету 2-го типу, в тому числі: ожиріння (при якому індекс маси тіла перевищує тридцять), недостатню фізичну активність, погане харчування, стрес та урбанізацію.[8] З надлишком жиру в організмі пов'язують виникнення цукрового діабету у 30 % хворих, які походять з Японії та Китаю, 60-80 % хворих, які мають африканське та європейське походження, та 100 % у хворих індіанців племені Піма та мешканців тихоокеанських островів.[5] Ті, хто не мають ожиріння, дуже часто мали високий показник співвідношення об'єму талії та стегон.[5]
Фактори способу харчування також впливають на ризик розвитку діабету 2-го типу. Надмірне споживання напоїв, які містять цукор, пов'язують з підвищенням ризику.[14][15] Тип жирів, які присутні в режимі харчування, також має значення: насичені жири та трансжирні кислоти підвищують ризик, тоді як поліненасичені та мононенасичені знижують його.[11] Є думка, що значна кількість білого рису в харчуванні також відіграє свою роль в підвищенні ризику.[16] Вважається, що відсутність фізичних вправ є причиною 7 % випадків захворювання.[17]
У більшості випадків діабету залучено багато генів, кожен з яких є чинником збільшення можливості стати хворим на цукровий діабет 2-го типу.[8] Якщо один однояйцевий близнюк хворий на цукровий діабет, імовірність того, що в іншого розвинеться діабет протягом життя перевищує 90 %, натомість для двійнят вона становить 25-50 %.[5] Станом на 2011 рік, було визначено більш ніж 36 генів, які сприяють ризику захворювання на діабет 2-го типу.[18] Всі ці гени разом, все ж складають лише 10 % загального спадкового компоненту хвороби. Наприклад, алель TCF7L2 підвищує ризик розвитку в 1,5 рази та є найбільшою загрозою зі звичайних генетичних варіантів. Більшість з генів, зв'язаних з діабетом, пов'язані з діяльністю бета-клітин.[5]
Існує кілька рідкісних випадків цукрового діабету, який виникає через порушення в одному гені (відомі як моногенні форми діабету або «інші специфічні типи діабету»).[5][8] До них входять, зокрема, діабет зрілого віку в молодих людей (MODY), синдром Донаг'ю, та синдром Рабсона-Менденхолла.[8] Діабет зрілого віку у молодих людей становить 1-5 % усіх випадків захворювання молодиків на діабет.[19]
Існує декілька видів медичних препаратів та проблем зі здоров'ям, які можуть спровокувати діабет.[20] Наприклад, це здатні спричинити: глюкокортикоїди, тіазиди, бета блокатори, атипові нейролептики[21] та статини.[22] Жінки, у котрих раніше був гестаційний діабет, знаходяться в групі підвищеного ризику розвитку діабету 2-го типу.[7] Інші проблеми зі здоров'ям, котрі пов'язують з цукровим діабетом: акромегалія, синдром Кушинга, гіпертеріоз, феохромоцитома та певні види раку, такі як глюкагонома.[20] Нестачу тестостерону також пов'язують з діабетом 2-го типу.[23][24]
Діабет 2-го типу виникає через недостатнє вироблення інсуліну з бета- клітин в умовах резистентності Тканина (біологія)тканин до інсуліну.[5] Резистентність до інсуліну, що є нездатністю клітин відповідно реагувати на звичайні рівні інсуліну, виникає переважно в м'язах, печінці та жирових тканинах.[25] У печінці інсулін зазвичай ослаблює вивільнення глюкози. Однак, в умовах резистентності до інсуліну, печінка вивільняє глюкозу в кров неналежним чином.[8] Співвідношення резистентності до інсуліну та дисфункції бета клітин відрізняється у різних людей, адже у деяких значна резистентність до інсуліну поєднується з лише незначним порушенням секреції інсуліну, а в інших спостерігається легка резистентність до інсуліну на тлі значної нестачі секреції інсуліну.[5]
Інші ймовірні важливі механізми, які можуть бути задіяні при діабеті 2-го типу та резистентності до інсуліну: * підвищений рівень розпаду ліпідів в жирових клітинах,
- резистентність до інкретину та його нестача,
- високий рівень глюкагону в крові,
- підвищений рівень утримання солі та води нирками,
- неналежне регулювання метаболізму центральною нервовою системою.[8] Однак, не у всіх людей з резистентністю до інсуліну розвивається цукровий діабет 2-го типу, адже для цього також потрібна недостатність секреції інсуліну підшлунковими бета клітинами.[5]
Всесвітня організація здоров'я визначає діабет (1-го та 2-го типу) як сукупність одноразового підвищеного рівня глюкози та певних симптомів або підвищення показників при двох вимірюваннях одного із наступного:[26]
- визначення концентрації глюкози в плазмі натщесерце ≥ 7,0 ммоль/л (126 мг/дцл): чи
- при пробі на толерантність до глюкози, через дві години після пероральної дози рівень глюкози плазми ≥ 11,1 ммоль/л (200 мг/дцл)
Якщо окремо взятий показник глюкози в крові більший, ніж 11,1 ммоль/л (200 мг/дцл), разом з типовими проявами[7] чи показник глікованого гемоглобіну, (HbA1c) більший від 6,5 %, то також діагностується діабет.[8] У 2009 році Міжнародний комітет експертів, куди входять представники Американської асоціації з діабету (ADA), Міжнародна федерація з діабету (IDF) та Європейська організація з вивчення діабету (EASD), ухвалили рішення, що за граничного показника у ≥6,5 % HbA1c слід діагностувати діабет. Це рішення було взяте до уваги Американською асоціацією з діабету у 2010 році.[27] Позитивні проби слід повторити, але не тоді, коли виявлено типові симптоми і рівень глюкози в крові > 11,1 ммоль/л (>200 мг/дцл).[28]
Поріг показників у діагностуванні діабету ґрунтується на відношенні між результатами проби на толерантність до глюкози, рівня глюкози у крові натщесерце чи HbA1c та такими ускладненнями, як проблеми з сітківкою.[8] Одноразово визначений показник глюкози у крові протягом дня та показник глюкози у крові натщесерце, переважають над проведеннями проб на толерантність до глюкози, через те що вони зручніші для людей.[8] Визначення HbA1c має за перевагу те, що така проба проводиться не натщесерце і результати її стабільніші, але вадою такого аналізу є вища ціна, ніж тесту на визначення глюкози у крові.[29] За оцінками, 20 % населення США, хворі на цукровий діабет, не підозрюють про свою хворобу.[8]
Цукровий діабет 2-го типу характеризується високим вмістом глюкози у крові в контексті інсулінової резистентності та відносної інсулінової недостатності.[4] Це не відповідає цукровому діабетові типу 1, якому притаманна цілковита інсулінова недостатність через руйнування інсулоцитів у підшлунковій залозі, а також гестаційному цукровому діабетові — виявляють насамперед завдяки високим показникам глюкози у крові, зумовленим вагітністю.[5] Діабет 1-го та 2-го типу розрізняється за наявними обставинами.[28] Якщо діагноз ставиться під сумнів, аналіз на антитіла може бути корисним для підтвердження діабету 1-го типу, а аналіз на C-пептид може бути корисним для підтвердження діабету 2-го типу.[30]
Лікування діабету 2-го типу зосереджується на зміні способу життя, зниженні серцево-судинних факторів ризику та усталення рівню глюкози у крові.[9] 2008 року, Британська Державна служба охорони здоров'я радила самостійно контролювати рівень глюкози у крові особам, яким вперше діагностували діабет 2-го типу,[31] але користь від особистого контролю для людей, які не користуються багатодозовим інсуліном, сумнівна.[9][32] Тривалість життя людини можна подовшити шляхом лікування таких серцево-судинних факторів, як гіпертонія, високий холестерол та мікроальбумінурія.[9] Поглиблене лікування артеріального тиску (менше, ніж 130/80 мм рт. ст.), на противагу звичайному лікуванню (менше, ніж 140—160/85-100 мм рт. ст.), призводить до невеликого зниження ризику інсульту, але не впливає на загальну загрозу смерті.[33]
Виявилось, що інтенсивне зниження цукру у крові (HbA1C < 6 %), на противагу стандартному (HbA1C 7-7,9 %), не змінює ризик смертності.[34][35] Метою лікування зазвичай, є досягнення і утримання HbA1C на рівні меншім, ніж 7 %, чи глюкози натщесерце на рівні меншому, ніж 6,7 ммоль/л (120 мг/дцл), але цю мету можна змінювати після професійної медичної консультації, беручи до уваги певні ризики гіпоглікемії та тривалість життя.[7] Хворим на діабет 2-го типу варто час-від-часу проходити офтальмологічне обстеження.< ref name=Green2011/>
Належна дієта та вправи — основа діабетичного догляду,[7] до того-ж що більше вправ, то кращий результат.[36]Аеробні вправи допомагають зменшити HbA1C та покращити чутливість до інсуліну.[36] Силові вправи також корисні, а поєднання обох видів вправ є найефективнішим.[36] Діабетична дієта, що сприяє зменшенню ваги, є дуже важливою .[37] Попри те, що найкраща дієта ще не була визначена однозначно,[37] було встановлено, що дієта з низьким глікемічним навантаженням допомагає покращити контроль над цукром у крові.[38] Відповідне навчання може допомогти людям з діабетом 2-го типу підтримувати свій рівень цукру у крові щонайменше протягом шести місяців.[39] Якщо зміни у способі життя у випадках з помірним ступенем діабету не призвели до покращення рівню цукру потягом шести тижнів, тоді слід розглянути застосування ліків.[7]

Існує декілька класів антидіабетичних лікарських засобів. Метформін зазвичай рекомендують як першочергову терапію, оскільки існують докази, що він зменшує смертність.[9] Другий пероральний засіб іншого класу можна застосовувати, якщо метформіну недостатньо.[40] Серед інших класів ліків: сульфонілсечовина, несульфонілсечовинні стимулятори секреції, інгібітори альфа-глюкозідази, тіазолідинедіони, аналог глюкагоноподібного пептиду-1 та інгібітори дипептідил-пептидази-4.[9][41] Метформін не застосовують для людей зі значними проблемами нирок або печінки.[7] Ін'єкції інсуліну можна додати до пероральних медикаментів або застосовувати окремо.[9]
Більшості людей спочатку не потрібен інсулін.[5] У разі його застосування, зазвичай його приймають на ніч, водночас триває лікування пероральними засобами.[7][9] Після цього, дозування збільшують для досягнення ефекту (точного контролю рівня цукру в крові).[9] Коли інсуліну вночі бракує, покращити контроль може вживання інсуліну двічі на день.[7] Інсуліни довготривалої дії, гларгін та детемір, не є ефективнішими за нейтральний інсулін-протамін Хагедорна (НПХ) інсулін, проте вони значно дорожчі (за даними на 2010 рік), що робить їх не завжди доступними.[42] Вагітним інсулін зазвичай призначають за вибором.[7]
Хірургія зменшення ваги у хворих на ожиріння є ефективним методом лікування діабету.[43] Багато людей здатні підтримувати нормальний рівень цурку в крові, застосовуючи небагато або не застосовуючи ліків після операції,[44] завдяки чому віддалена летальність зменшується.[45] Проте існує ризик короткострокової летальності після операції до 1 %.[46] Зменшення індексу ваги тіла у випадках, коли потрібна операція, ще не встановлене.[45] Проте рекомендовано розглянути цей варіант для тих людей, що не можуть підтримувати вагу свого тіла та рівень цукру в крові.[47]

За станом на 2010 рік 285 мільйонів людей у світі хворіли на діабет 2-го типу, що становило приблизно 90 % випадків діабету.[8] Це дорівнює приблизно 6 % дорослого населення світу.[48] Діабет поширений у розвинутих країнах та у країнах, що розвиваються.[8] Проте він залишається нетиповим для країн третього світу.[5]
Жінки, як і певні етнічні групи,[8][49] наприклад, південні азійці, мешканці тихоокеанських островів, латиноамериканці та корінні американці більш схильні до розвитку цього захворювання.[7] Це може бути зумовлене підвищеною чутливістю до західного стилю життя у певних етнічних групах.[50] Попри те, що, зазвичай, його вважають захворюванням дорослих, діабет 2-го типу все частіше діагностують у дітей одночасно з підвищенням рівню ожиріння.[8] У Сполучених Штатах серед підлітків кількість діагностованих випадків діабету 1-го та 2-го типу приблизно однакова.[5]
Рівень захворюваності на діабет, що у 1985 році становив 30 мільйонів випадків, збільшився до 135 мільйонів у 1995 році та до 217 мільйонів у 2005 році.[51] Це збільшення пов'язують із загальним старінням населення, зменшенням фізичного навантаження та збільшенням рівня ожиріння.[51] До п'ятьох країн з найбільшим рівнем хворих на діабет у 2000 році відносили Індію з 31,7 мільйонів осіб, Китай з 20,8 мільйонів осіб, Сполучені Штати з 17,7 мільйонами осіб, Індонезію з 8,4 мільйонами осіб та Японію з 6,8 мільйонами осіб.[52] Його було визнано глобальною епідемією Всесвітньою організацією охорони здоров'я.[53]
Діабет — це одне з найперших захворювань, описаних[54] у єгипетському манускрипті, датованому прибл. 1500 роком до н. е., де згадується «надмірне випорожнення сечі».[55] Вважається, що перші описані випадки стосуються діабету 1-го типу.[55] Приблизно тоді-ж індійські терапевти визначили це захворювання та класифікували його як «мадгумега» або «високий рівень цукру в сечі», помітивши, що сеча притягує мурашок.[55] Термін «діабет» або «протікання» був вперше застосований у 230 році до н. е. греком Аполлонієм з Мемфіса.[55] Це захворювання було непоширеним під час Римської імперії, а Гален згадував, що за свою кар'єру він бачив лише два випадки.[55]
Вперше діабет 1-го та 2-го типів було визначено як різні стани, індійськими терапевтами Сушрута та Чарака у 400—500 рр. н. е., до того ж 1-й тип був пов'язаний з молоддю, а 2-й тип — з гладкими людьми.[55] Термін «цукровий» або «медовий» було додано британцем Джоном Ролом наприкінці 1700-х рр., щоби відрізнити цей стан від нецукрового діабету, який також пов'язаний з частим сечовиділенням.[55] Ефективна терапія була розроблена лише на початку 20-го сторіччя, коли у 1921—1922 рр. канадці Фредерік Бантінг та Чарльз Бест відкрили інсулін.[55] Після цього у 1940-х рр. було розроблено НПХ-інсулін тривалої дії.[55]
Цукровий діабет тип 2 — це хронічне захворювання, зумовлене відносною недостатністю інсуліну внаслідок поєднаного впливу різних ендогенних (генетичних) та екзогенних чинників, що призводять до порушення всіх видів обміну речовин, насамперед вуглеводного, ураження судин, нервів, різних органів і тканин. Специфічним обов'язковим проявом захворювання є порушення вуглеводного обміну з прогресивним підвищенням рівня глюкози в крові і глюкозурією[5].
Цукровий діабет (ЦД) — одне з найпоширеніших захворювань з неухильною тенденцією до зростання. За даними ВООЗ, частота його в середньому коливається від 1,5 до 3-4 %, значно зростаючи в розвинутих країнах світу (до 5-6 %). При цьому майже 90 % припадає на хворих із ЦД 2 типу. У структурі ендокринних захворювань ЦД займає близько 60-70 %. Тепер у світі налічується близько 150 мільйонів хворих на діабет, в Україні — до 1 мільйона.
Захворюваність вища серед осіб поважного віку. За прогнозом американських експертів, у разі збільшення середньої тривалості життя до 80 років кількість хворих на ЦД 2 типу в США становитиме більш ніж 17 % усього населення. Населення України також невпинно старішає. Геронтологи вважають, що через 25 років практично кожний третій житель країни буде старшим за 60 років. Ураховуючи соціально-економічну й екологічну ситуацію в Україні, ймовірність непередбачуваного зростання ЦД, особливо 2 типу, дуже значна. Найбільший відсоток захворюваності спостерігається серед осіб з ожирінням. Так, у людей з помірним ступенем ожиріння частота діабету збільшується вчетверо, з різко вираженим ожирінням — у 30 разів. Таким чином, ожиріння і похилий вік належать до основних чинників ризику, які зумовлюють схильність до розвитку діабету.
Зростання захворюваності, тяжкі наслідки, інвалідизація та висока летальність, особливо серед працездатного населення, призвели до того, що ЦД увійшов до тріади хвороб, які є найчастішою причиною інвалідності й смертності (атеросклероз, рак, ЦД). ВООЗ відзначає, що ЦД зумовлює підвищення смертності в 2-3 рази і скорочує тривалість життя на 10-30 %. Економічна й соціальна шкода, якої завдає це захворювання своєю поширеністю та випадками інвалідизації, величезна. Боротьба з ЦД віднесена до медико-соціальних проблем. ЦД є важким тягарем для охорони здоров'я, водночас 80 % усіх витрат на обстеження і лікування ЦД припадає на хворих із ускладненнями. Тому в багатьох країнах світу розроблені спеціальні національні програми з ЦД. В Україні у травні 1999 року було прийнято до виконання Комплексну програму «Цукровий діабет». Ця програма спрямована на здійснення профілактичних, психосоціальних, санітарно-освітніх заходів щодо захворюваності населення України на ЦД, удосконалення організації служб охорони здоров'я, проведення фундаментальних, епідеміологічних і клінічних досліджень у цій сфері.
Причини, що впливають на зростання захворюваності на діабет, такі: збільшення в структурі населення осіб із спадковою схильністю до ЦД; зростання середньої тривалості життя людей з підвищенням відсотка осіб похилого віку, які частіше хворіють на діабет; інтенсифікація темпів життя; погіршення екологічної і соціальної ситуації, особливо в країнах, які розвиваються; лікування, що забезпечує продовження життя хворих на діабет; характер харчування населення, який у поєднанні з гіподинамією приводить до зростання кількості осіб з ожирінням; підвищення частоти хронічних серцево-судинних захворювань (гіпертонічна хвороба, атеросклероз), що також є чинниками ризику; поліпшення виявлення хвороби.
ЦД 2 типу (інсулінонезалежний) є найпоширенішою формою ЦД, що спостерігається переважно в осіб літнього і старечого віку. Він характеризується відносною недостатністю інсуліну і дуже часто поєднується з ожирінням. Хворі тривалий час, а іноді все життя не потребують інсулінотерапії. Незважаючи на чіткіший спадковий характер ЦД 2 типу (ІНЦД), дотепер не вдалося виявити його зв'язок з будь-якими конкретними генетичними маркерами. Зв'язок ІНЦД з гаплотипами системи HLA на сьогодні не встановлений. Генетичні дослідження близнюків та родин, де є хворі на ЦД, свідчать про полігенне успадковування захворювання, хоча в окремих популяціях спостерігається і аутосомно-домінантне.
До зовнішніх чинників, які реалізують генетичну схильність, відносять переїдання та гіподинамію, що призводять до ожиріння, внаслідок чого підвищується потреба в інсуліні, розвиваються гіперінсулінемія та інсулінорезистентність. Ожиріння спостерігається майже у 80 % хворих на 2 тип ЦД. Можливо, ожиріння та ІНЦД мають якийсь спільний етіологічний чинник (окрім переїдання). Старіння та стареча гіподинамія сприяють виникненню ЦД.
До осіб з чинниками ризику розвитку ЦД відносяться: — особи похилого і старечого віку; — однояйцеві близнюки, з яких один хворіє на діабет; — особи, в яких обоє або один із батьків страждає на ЦД і є хворі на ЦД у родоводі іншого батька; — жінки, які народили живу дитину масою 4,5 кг і більше; — матері дітей з вадами розвитку; — жінки з глюкозурією під час вагітності, а також після викидня або народження мертвої дитини; — особи, які страждають на ожиріння, атеросклероз, гіпертонічну хворобу, гіперурикемію, подагру; — хворі з проявами метаболічного синдрому (інсулінорезистентність, гіперінсулінемія, дисліпідемія, артеріальна гіпертензія, гіперурикемія, мікроальбумінурія, підвищена агрегаційна здатність тромбоцитів, центральне, або андроїдне, ожиріння); — хворі із захворюваннями печінки і жовчних шляхів, підшлункової залози, хронічними інфекціями сечових шляхів, хронічними ураженнями нирок, органів дихання; — особи з нирковою та аліментарною глюкозурією, епізодичною глюкозурією і гіперглікемією, що виявляється в стресових ситуаціях; — хворі зі стійким пародонтозом і фурункульозом; — хворі з невропатіями неясної етіології; — хворі зі спонтанними гіпоглікеміями.
В основі патогенезу ЦД 2 типу лежать два головних чинники — інсулінорезистентність і відносний дефіцит інсуліну, тобто щонайменше два види генетичних дефектів. Дефекти першого виду викликають інсулінорезистентність або ожиріння, яке приводить до інсулінорезистентності. Дефекти другого виду стають причиною зниженої секреторної активності бета-клітин або їх нечутливості до гіперглікемії. Сьогодні невідомо, який із дефектів первинний. Концентрація інсуліну в крові хворих часто буває досить високою, спостерігається гіперінсулінемія, яку можна розглядати як компенсаторну у відповідь на нечутливість тканин до інсуліну. Ці процеси мають полігенну природу.
Виділяють також моногенні форми: юнацький ІНЦД з аутосомно-домінантним успадкуванням та 3 різновидності діабету дорослого типу у молодих — MODY (Maturity-onset diabetes of the young). Вони характеризуються помірною дисфункцією бета-клітин, початком у молодому віці (до 25 років), відсутністю ожиріння, кетонемії та інсулінорезистентністю. На частку юнацького типу ІНЦД припадає 15-20 % випадків ЦД 2 типу.
Гіперінсулінемія зменшує число рецепторів на клітинах-мішенях і сприяє ожирінню. Бета-клітини поступово втрачають властивість реагувати на підвищення рівня глюкози. У результаті виникає відносний дефіцит інсуліну, що виражається в порушенні толерантності до вуглеводів. Через дефіцит інсуліну знижується утилізація глюкози в тканинах і посилюються процеси глікогенолізу та глюконеогенезу в печінці, що підвищує продукцію глюкози і збільшує гіперглікемію. Розвивається клініка явного діабету. Таким чином, гіперглікемія — кардинальний синдром ЦД 2 типу, розвивається і прогресує внаслідок трьох основних механізмів:
- зниження секреції інсуліну внаслідок функціональної недостатності інсулярного апарату;
- резистентності тканин до інсуліну і недостатньої утилізації глюкози;
- компенсаторного підвищення продукції глюкози печінкою.
Окрім форм ЦД 2 типу, з подібним механізмом розвитку гіперглікемії відомі види захворювання, які розвиваються спочатку за означеним патогенезом, але в них виявляються імунологічні ознаки діабету 1 типу (антитіла до клітин острівців підшлункової залози, антитіла до глутаматдекарбоксилази та інші показники аутоімунної природи порушень). Ця різновидність ЦД отримала назву латентного аутоімунного діабету дорослих — LADA (Latent autoimmune diabetes of adults). Слід також сказати, що майже у 50 % хворих на ЦД 2 типу через 10-15 років, а іноді й раніше, розвивається така інсулінова недостатність, яка вимагає екзогенного введення інсуліну та спричиняє діабетичні ангіонейропатії. Таким чином, ці два типи ЦД (1 і 2), маніфестуючи за різним патогенезом, з роками приходять до єдиного фіналу, в основі котрого лежить гіперглікемія.
Для хворих на ЦД 2 типу з ожирінням та інсулінорезистентністю характерна дисліпопротеїдемія (особливо гіпертригліцеридемія), тому що надлишок інсуліну стимулює ліпогенез і секрецію ліпопротеїдів низької щільності (ЛПНЩ) у печінці. Порушення обміну ліпідів є одною з важливих причин розвитку макроангіопатій — атеросклерозу й ішемічної хвороби серця (ІХС).
ЦД являє собою енергодефіцитний стан, оскільки обмін основних постачальників енергії — вуглеводів та жирів — порушений через абсолютну або відносну інсулінову недостатність. За умов інсулінового дефіциту ускладнюється транспорт глюкози в клітини м'язової та жирової тканин, порушується внутрішньоклітинний метаболізм глюкози, зменшується її утилізація, знижується синтез та підвищується розпад глікогену в печінці. Спостерігаються значні порушення жирового обміну. Білковий обмін характеризується посиленим катаболізмом, неоглюкогенезом. Одночасно порушується мінеральний та водний обмін, змінюється водно-електролітний баланс. Нормоглікемія в здоровому організмі забезпечується гармонійною взаємодією інсуліну з іншими гормонами, насамперед контрінсуліновими і шлунково-кишковими. Зниження секреції інсуліну порушує цю рівновагу, що приводить до гіперпродукції контрінсулінових гормонів і посилення метаболічних розладів.
Для хворих на ЦД 2 типу характерний повільний розвиток, особливо у людей похилого віку, коли клініка стерта. Діабет роками тягнеться непомітно і виявляється випадково, на тлі вже наявного діабетичного ураження судин або нервів. Скарги, зумовлені декомпенсацією діабету, проявляються не так демонстративно, можуть бути епізодичними. Спрага, поліурія посилюються надвечір, після приймання їжі і лише на тлі вираженої декомпенсації стають виразними. Проте ЦД 2 типу може проявлятися досить гостро, особливо при маніфестації його на тлі інфекції, інтоксикації, травми тощо. Нерідко розвиткові явних стадій діабету, особливо 2 типу, передує тривалий період прихованих гіпоглікемічних станів різної вираженості, зумовлених гіперсекрецією інсуліну. Клінічно вони проявляються відчуттям голоду, слабістю, пітливістю, тремтінням, головним болем, виникають після тривалих перерв у їжі або на тлі фізичного навантаження, нівелюються прийманням їжі, особливо вуглеводистої.
Клінічні прояви діабету 2 типу нерідко вже з перших років характеризуються поліморфною симптоматикою, що відображає наявність різних за ступенем вираження, прогресування і локалізації ангіонейропатій.
Декомпенсація ЦД характеризується клінікою, спільною для обох типів ЦД, проте при діабеті 1 типу тяжкої форми вона розвивається швидше, має тяжчий перебіг, важче піддається лікуванню. Об'єктивним сталим показником стану компенсації ЦД є глікозильований (глікований) гемоглобін (або глікогемоглобін, або HbA1с — тест, де Hb — гемоглобін, A1с — приєднана глюкоза). Гемоглобін та інші білки з'єднуються з глюкозою в процесі повільної неферментативної реакції, яка залежить від концентрації глюкози. Чим більше глюкози міститься в крові, тим більше глікозильованого гемоглобіну накопичується в еритроцитах. Тест визначення глікозильованого гемоглобіну відображає середній рівень вмісту глюкози в крові за період життя еритроцитів за останні 2-3 місяці, протягом яких відбувається взаємодія гемоглобіну і глюкози. У нормі вміст HbA1с у крові становить 5-7 % від загального рівня гемоглобіну. HbA1с є найважливішою підгрупою фракції гемоглобіну (HbA1), яка складається з трьох компонентів (HbA1a + в + с). Рівні глікозильованого HbA1 у крові на 1,5-2 % вищі за HbA1с.
Компенсація ЦД передбачає також нормалізацію показників жирового, білкового та мінерального обміну. Важливе значення має нормалізація маси тіла. В ідеалі хворий на ЦД у стані компенсації повинен мати нормальну масу тіла. Європейська група по інсулінозалежному ЦД (ІЗЦД) у 1993 році запропонувала такі біохімічні параметри контролю (компенсації) діабету.
В Україні заведено розрізняти три ступені (форми) тяжкості явного ЦД. Основними критеріями щодо оцінки ступеня тяжкості діабету залишаються рівень глікемії та глікозурії, схильність до кетоацидозу, доза й характер цукрознижувальних засобів, необхідних для досягнення стійкого утримування стану компенсації захворювання. Оцінюючи ступінь тяжкості діабету, треба враховувати й інші критерії: необхідність лікування інсуліном, наявність діабетичних гіперкетонемічних і гіпоглікемічних ком та схильність до кетозу в анамнезі (що має бути відображено в діагнозі), лабільний або стабільний перебіг (під лабільним перебігом розуміють виражені коливання глікемії та глікозурії упродовж доби у різні дні при однаковому фізичному й дієтичному режимі та тій самій дозі цукрознижувальних засобів), наявність судинних, неврологічних й інших уражень.
Певні труднощі бувають стосовно оцінки тяжкості явного діабету у хворих з ураженнями судинної системи, їх вираженість позначається на ступені тяжкості ЦД. Наприклад, у разі проліферативної ретинопатії з інвалідизацією хворого у зв'язку з втратою зору, коли компенсація діабету, тобто аглікозурія і нормоглікемія, досягається тільки дієтотерапією (не кажучи про застосування цукрознижувальних засобів), форму ЦД треба трактувати як тяжку. Відповідно треба переглянути критерії оцінки ступеня втрати працездатності у разі направлення таких хворих на МСЕК для визначення групи інвалідності. «Поліпшення» перебігу діабету за показниками вуглеводного обміну і зменшення дози цукрознижувальних засобів при розвитку виражених стадій ДН не дає права на зменшення ступеня тяжкості захворювання.
Характеризується невисокими рівнями глікемії, що не перевищують 8 ммоль/л натще, коли немає великих коливань вмісту цукру в крові впродовж доби, незначна добова глюкозурія (від слідів до 20 г/л). Стан компенсації підтримується за допомогою дієтотерапії. При легкій формі діабету можуть діагностуватися ангіонейропатії доклінічної та функціональної стадії.
При середній (II ступінь) тяжкості ЦД глікемія натще підвищується, як правило, до 14 ммоль/л, бувають коливання глікемії упродовж доби, добова глюкозурія звичайно не перевищує 40 г/л, епізодично розвиваються кетоз або кетоацидоз. Компенсація діабету досягається додержанням дієти і прийманням цукрознижувальних пероральних засобів або уведенням інсуліну (у випадку розвитку вторинної сульфамідорезистентності) в дозі, що не перевищує 40 ОД на добу. У цих хворих можуть виявлятися діабетичні ангіонейропатії різної локалізації функціональної стадії.
Характеризується високими рівнями глікемії (натще понад 14 ммоль/л), значними коливаннями вмісту цукру в крові упродовж доби, високим рівнем глюкозурії (понад 40-50 г/л). Хворі потребують постійної інсулінотерапії у дозі 60 ОД і більше, в них виявляються різні діабетичні ангіонейропатії.
При ЦД 2 типу розвиток тяжких органічних уражень судин з порушенням зору, функції нирок, серця, мозку, нижніх кінцівок дає змогу розцінювати захворювання як тяжке, незалежно від показників глікемії та глюкозурії, дози й характеру цукрознижувальної терапії.
При вперше виявленому ЦД висновок про тяжкість захворювання можна зробити тільки на підставі динамічних спостережень на тлі адекватної терапії. При багаторічному перебігу ЦД 2 типу, особливо на тлі розвитку тяжких судинних уражень, клінічна картина практично не відрізняється від симптомів ЦД 1 типу, хворі з огляду на низку причин змушені лікуватися інсуліном попри вихідний, інсулінонезалежний характер діабету. У таких пацієнтів у діагнозі треба залишити вихідну термінологію при визначенні типу діабету, тобто діабет, як і раніше, класифікувати як інсулінонезалежний діабет 2 типу з вторинною сульфамідорезистентністю.
Для діагностики ЦД, оцінки тяжкості й стану компенсації захворювання важливе значення має визначення рівня цукру в крові, повторні його визначення упродовж доби, дослідження глюкозурії добової та фракційної в окремих порціях, визначення вмісту кетонових тіл у сечі та крові, вивчення динаміки рівня глікемії при різних формах глюкозотолерантного тесту. Явний ЦД діагностують на підставі виявлення підвищення вмісту цукру в крові та появи цукру у сечі. Кров досліджують натще. Глюкозурію визначають у добовій сечі чи денній, або в порції сечі, зібраної через 2 год після їжі. Дослідження тільки ранкової сечі не показове, оскільки при легких формах ЦД у сечі, зібраній натще, глюкозурію звичайно не виявляють. У разі незначного підвищення рівня цукру в крові натще встановлення діагнозу можливе тільки при одержанні повторно однозначних результатів, підкріплених виявленням глюкозурії у добовій сечі або в її окремих порціях. Уточнити діагноз у таких випадках допомагає визначення глікемії упродовж дня на тлі споживання хворим їжі. При нелікованому явному ЦД рівень цукру в крові упродовж дня перевищує 10 ммоль/л (180 мг%), що є підставою для появи глюкозурії, оскільки нирковий поріг прохідності для глюкози становить у середньому 9,5 ммоль/л (170—180 мг%). Якщо при повторних дослідженнях буває незначне підвищення або нормальні величини цукру в крові у поєднанні з епізодичною глюкозурією, або виникають будь-які інші сумніви щодо діагнозу, застосовують тест толерантності до глюкози (ТТГ). Навіть випадкове, одноразове виявлення гіперглікемії або глюкозурії потребує ретельної перевірки для виключення чи підтвердження ЦД. Якщо у досліджуваного виявлено інфекційне захворювання, є гарячковий стан, пробу проводити не можна. На показники ТТГ впливають такі чинники: тривалий постільний режим, захворювання травного тракту з порушенням усмоктування глюкози, злоякісні захворювання, приймання деяких лікарських препаратів (адреналін, глюкокортикоїди, кофеїн, діуретин, морфін, сечогінні тіазидового ряду, дифенін, психотропні засоби й антидепресанти). Їх варто враховувати під час діагнозу.
Досліджувані не менш ніж за 3 дні до проби повинні дотримуватися звичайного режиму харчування (із вмістом вуглеводів не менше 150—200 г за добу) і фізичних навантажень. Пробу на толерантність до глюкози варто проводити в спокійному стані хворого, цьому не повинні передувати стресові ситуації або неадекватні навантаження. Звичайний ТТГ — це забір змішаної (капілярної) крові з пальця. Першу пробу беруть уранці натще, після нічного голодування упродовж 10-14 год (пити воду дозволяється). Під час проведення досліджень пацієнт повинен спокійно сидіти (або лежати), паління, фізичні навантаження виключаються. Напередодні та у день дослідження медикаменти, усілякі процедури потрібно скасувати. ТТГ не рекомендується проводити під час менструацій.
Після першого взяття крові з пальця людина приймає 75 г глюкози, розчиненої у 250—500 мл води упродовж 2-5 хв. Для поліпшення смакових якостей розчину (і запобігання нудоти в окремих осіб) можна додати сік лимона або лимонної кислоти.
При проведенні проби огрядним особам глюкозу дають із розрахунку 1 г на 1 кг маси тіла, але не більше 100 г. Для дітей кількість глюкози становить 1,75 г на 1 кг маси тіла. Після глюкози кров забирають з інтервалами 30 хв упродовж 2 год. Для одержання достатньої інформації, особливо при масових оглядах, можна обмежуватися повторними взяттями крові через 1 і 2 год після приймання глюкози, оскільки ці періоди найбільш показові для характеристики функціонального стану інсулярного апарату.
Відповідно до доповіді Комітету експертів ВООЗ «Цукровий діабет» (1999) критеріями діагностики ЦД є: глікемія капілярної крові натще > 6,1 ммоль/л (у плазмі крові >7,0 ммоль/л); через 2 год після навантаження глюкозою в капілярній крові > 11,1 ммоль/л (у плазмі крові > 11,1 ммоль/л); концентрація глюкози у випадково взятій пробі крові > 11,1 ммоль/л у поєднанні з характерною клінічною симптоматикою (полідипсія, поліурія, втрата маси тіла).
Критерії ЦД і порушеної толерантності до глюкози (Комітет експертів ВООЗ із цукрового діабету) Допоміжним діагностичним критерієм для верифікації діагнозу ЦД є визначення глюкози у сечі, зібраній після навантаження глюкозою.
Особам із підозрою на ЦД проводити ТТГ не слід. У таких пацієнтів доцільно дослідити рівні глюкози крові після їди, тільки при їхніх нормальних коливаннях (7,7-8,0 ммоль/л) провести тест. Якщо підвищений один із показників 2-годинного спрощеного ТТГ, рекомендується через 1 міс провести класичний ТТГ за умови звичайного харчування. Принаймні не менше 3 діб перед тестом обстежуваний повинен одержувати 150—200 г на добу вуглеводів, у тому числі й легкозасвоюваних.
Схеми і терміни обстеження та динамічного спостереження хворих на ЦД 2 типу із хронічними ускладненнями.
Хворим на ЦД 2 типу у стадії декомпенсації треба обстежувати глікемію натще, постпрандіальну і перед сном не рідше 2 раз на тиждень, бажано щоденно. Аналіз добової сечі на цукор та ацетон проводять 2 рази на тиждень. За наявності ацетону — щоденно.
Обстеження хворих проводять амбулаторно в поліклініках за місцем проживання хворого під наглядом ендокринолога. У разі неможливості досягти стану компенсації ЦД в амбулаторних умовах рекомендовано госпіталізацію в ендокринологічний стаціонар. При відносно задовільному стані хворого можливе його перебування за умов денного стаціонару. Якщо декомпенсація ЦД виникла на тлі загострення певного супутнього захворювання, хворого треба госпіталізувати у стаціонар відповідного профілю, де проводити лікування разом з ендокринологом-консультантом. При вперше виявленому ЦД, задовільному загальному стані хворого, відсутності ацетонурії, коливаннях глікемії до 14,0-15,0 ммоль/л упродовж доби лікування ендокринолог може проводити амбулаторно. При незадовільному загальному стані хворого, прогресуючій втраті маси тіла, глікемії, що перевищує 14,0-15,0 ммоль/л упродовж доби, рекомендовано госпіталізацію хворого в ендокринологічний стаціонар. Госпіталізацію рекомендовано також хворим із гострими проявами діабетичних ускладнень (різке погіршення зору, загострення ішемічної хвороби серця, трофічні зміни на нижніх кінцівках тощо) в ендокринологічний стаціонар або у стаціонар відповідного профілю незалежно від показників вуглеводного обміну. Хворий повинен перебувати під належним контролем. Основне спостереження — диспансерне, здійснюється ендокринологом, який контролює проведення обов'язкових обстежень, направляє на консультації до спеціалістів іншого профілю, організує госпіталізацію, корегує терапію. Інші повсякденні питання вирішуються дільничним лікарем, який повинен спостерігати хворого в контакті з ендокринологом. Третій важливий компонент — самоконтроль.
Основними завданнями лікування хворих на ЦД є максимальна компенсація обмінних процесів та забезпечення енергетичного балансу. Це здійснюється за допомогою комплексної терапії, яка включає:
- дієту;
- застосування цукрознижувальних засобів (пероральні препарати або інсулін);
- дозовані фізичні навантаження;
- навчання хворого і самоконтроль.
При ЦД, особливо тривалому, невід'ємною складовою лікування є терапія пізніх ускладнень.
Основні принципи дієтотерапії ЦД такі:
- Фізіологічне співвідношення кількості білків (15-20 %), жирів (25-30 %) та вуглеводів (50-60 %).
- Розрахунок енергетичної цінності добового раціону з урахуванням віку, статі, енергозатрат та маси тіла, яку хворий повинен мати в нормі.
- Підтримання нормальної маси тіла.
- Виключення з дієти легкозасвоюваних вуглеводів, обмеження вживання продуктів, багатих на вуглеводи.
- Стабільний режим харчування, ізокалорійний розподіл енергетичної цінності харчового раціону.
Діабет 2 типу переважно пов'язаний з ожирінням. Кардинальним аспектом дієтотерапії цього типу є нормалізація або, у крайньому випадку, зниження маси тіла, тобто обмеження калорійності раціону. У цих пацієнтів немає потреби в подрібненому та фіксованому прийманні їжі, особливо якщо вони не вживають цукрознижувальні препарати. Крім обмеження вуглеводів, суттєво обмежують і жири. Відповідно до зазначених принципів основними показниками, які дозволяють розрахувати добовий раціон хворого, є маса тіла та характер праці з відповідними поправками на стать і вік. Масу тіла хворого визначають за таблицями або за формулою Брока: маса тіла = зріст у сантиметрах — 100 (±10 % маси тіла залежно від типу конституції). Загальноприйнятим показником у всьому світі на сьогодні є індекс маси тіла (ІМТ), який розраховують, поділивши масу в кг на зріст у м2. При нормальній масі індекс коливається від 20 до 24,9. У стані спокою людина витрачає 84-105 кДж (20-25 ккал) на 1 кг маси тіла, при легкій фізичній праці — 105—126 кДж (25-30 ккал), середньої важкості та розумовій — 126—147 кДж (30-35 ккал), важкій — 146—165 кДж (35-40 ккал). Добову енергетичну цінність розраховують множенням відповідних енергозатрат на ідеальну масу тіла в кілограмах (масу, яку хворий цього зросту, віку і статі повинен мати в нормі). Розрахувати добовий калораж з урахуванням енергетичних затрат на трудову діяльність можна за допомогою таких даних.
Розрахування добового калоражу з урахуванням енергетичних затрат на трудову діяльність Дієту як самостійну терапію рекомендовано хворим з порушеною толерантністю до глюкози і легким діабетом за умови збереження нормальної маси тіла, а також стабільної компенсації діабету, доброго самопочуття і працездатності. У хворих із середньою і тяжкою формами діабету дієта є основним компонентом лікування у поєднанні з прийманням цукрознижувальних пероральних засобів або інсуліну. Призначення інсулінотерапії не є приводом до збільшення калоражу, тим більше вільної дієти. В осіб з діабетом 2 типу рекомендацію щодо застосовування пероральних засобів треба розглядати як доповнення до дієти, а не її заміну. Істотне значення для досягнення компенсації, ліквідації інсулінорезистентності, симптомів передозування інсуліну має нормалізація маси тіла при обох типах діабету.
При вперше виявленому ЦД 2 типу без різко виражених явищ декомпенсації (кетоз, висока гіперглікемія) та тяжких супровідних захворювань лікування можна розпочинати тільки з так званої пробної дієти. Раціон такої дієти (калораж 2300—2500 ккал) багатий на білки, жири при значному зменшенні вуглеводів. Він складається з таких основних продуктів: м'яса або риби 250—300 г, сиру м'якого 300 г, молочних продуктів 0,5 л, сиру твердого 20-40 г, масла тваринного 30-40 г, олії 10-15 г, одне яйце, овочі (крім картоплі) 700 г (з них моркви і буряків до 300 г), фруктів або ягід 300 г, хліба чорного 100—150 г (з'їдати за чотири рази). Картоплю, крупи, білий хліб не вживають. Таку дієту призначають на тиждень. Досягнувши компенсації діабету, поступово розширюють вживання вуглеводів, додаючи через кожний тиждень 25 г хліба або 15 г крупи, чи 50 г картоплі і доводять кількість їх до необхідної (300—350 г вуглеводів на добу). Якщо на тлі розширення дієти у хворого зберігається нормоглікемія і аглюкозурія, підтримується стабільна маса тіла, можна обмежитися тільки дієтотерапією. Якщо ж при розширенні дієти розвивається й прогресує декомпенсація діабету, хворий втрачає масу тіла, працездатність, негайно призначають таблетовані цукрознижувальні засоби, у разі їх неефективності — інсулін.
Одним із головних елементів компенсації діабету є підтримання нормальної маси тіла. В ідеалі хворий на діабет у стані стійкої компенсації не повинен бути огрядним. Головним способом нормалізації маси тіла при її перевищенні, незалежно від типу цукрознижувальної терапії, є субкалорійна дієта. Лікування таких хворих доцільно розпочинати з дієти, що має знижену енергетичну цінність, із розрахунку 20-25 ккал/кг (енергозатрати в стані спокою) помножені на «ідеальну» масу тіла хворого (у кілограмах), яка забезпечує негативний енергетичний баланс. «Ідеальна» маса тіла — маса, яку хворий певного росту, віку і статі повинен мати в нормі. Добовий калораж таких хворих 1200—2000 ккал із низьким вмістом вуглеводів (150—200 г) і жирів (50-60 г), але з достатнім вмістом білків. Такий раціон дає змогу втрачати 0,5-1 кг маси тіла за тиждень і може бути тривалою підтримувальною терапією. У стаціонарах короткочасно, за надмірної ваги тіла можна використовувати жорсткішу дієту з калорійністю до 700—800 ккал. Тривале перебування на такій дієті хворі звичайно важко переносять. Тому пацієнтам доцільно призначати розвантажувальні дні 1-2 рази на тиждень, найкраще у вихідні дні, під час відпустки.
Пероральні цукрознижувальні препарати є засобами лікування більшості хворих на ЦД, зважаючи на те, що на 2 тип захворювання припадає 85-90 % з них.
У даний час існує декілька груп препаратів, які знижують глікемію, впливаючи на її рівень різними шляхами: знижуючи абсорбцію глюкози в тонкій кишці, стимулюючи утворення і секрецію інсуліну, підвищуючи чутливість до нього та інші механізми. Серед них найбільш вивчені і давно застосовуються 2 групи: сульфаніламіди (похідні сульфонілсечовини) і бігуаніди.
Перевагу слід надавати препаратам, які діють на той патогенетичний механізм, який переважає у конкретного хворого. У багатьох випадках потрібно використовувати комбінацію препаратів, які впливають і на секрецію інсуліну, й на чутливість периферичних тканин до інсуліну. Якщо основна мета лікування — нормалізації рівня цукру в крові як натще, так і після приймання їжі — не досягається за допомогою таблетованих цукрознижувальних препаратів, їх комбінують з інсулінотерапією або призначають моноінсулінотерапію.
- Група препаратів → механізм дії: Препарати сульфанілсечовини → Стимуляція секреції інсуліну.
- Меглітиніди → прандіальні регулятори → Стимуляція секреції інсуліну.
- Бігуаніди → Зниження продукції глюкози печінкою → Зниження інсулінорезистентності м'язової та жирової тканин.
- Тіазолідиндіони (глітазони) → Зниження інсулінорезистентності м'язової та жирової тканин → Зниження продукції глюкози печінкою.
- Інгібітори α-глікозидази Зниження всмоктування глюкози в тонкій кишці.
Початок захворювання на діабет 2-го типу можна відстрочити чи запобігти, застосовуючи правильне харчування та фізичні вправи.[56][57] Різким покращенням стилю життя можна зменшити ризик більше, ніж наполовину.[9] Користь від фізичних вправ отримують особи з будь-якою вагою, які і ті, що вже втратили вагу.[58] Користь дієтичного харчування доведена, але за умови, що[59] дієта повинна бути багатою на зелені листяні овочі[60] та має бути обмеження у споживанні напоїв із вмістом цукру.[14] Дієти та вправи самі по собі та у сукупності з метформіном чи акарбозою в осіб із порушенням механізму засвоєння глюкози можуть знизити ризик розвитку діабету.[9][61] Покращення способу життя є набагато ефективнішим, ніж метформін.[9]
Жодна авторитетна організація не надає рекомендацій щодо загального скринінгу населення на діабет через відсутність доказів, що такий захід покращив би результати.[62] Оперативна робоча група з профілактичного обслуговування США рекомендує проведення скринінгу серед дорослих без клінічних проявів, кров'яний тиск яких вищий від 135/80 мм рт. ст.[63] Для осіб із нижчим тиском немає достатніх доказів за чи проти скринінгу.[63] Всесвітня організація здоров'я вважає за доцільне обстежувати лише осіб груп ризику.[62] До таких груп у США належать: особи, старші 45-ти років; особи, найближчі родичі яких є хворими на цукровий діабет; деякі етнічні групи (іспаномовне населення, афроамериканці та корінні американці); особи, які мають в анамнезі такі захворювання, як гестаційний діабет, полікістоз яєчників; особи із зайвою вагою та захворюваннями, спричиненими синдромом резистентності до інсуліну.[7]
Переконливі дані дослідів обміну речовин, великих далекосяжних спостережних досліджень і клінічних випробувань, вказують на те, що нездорове харчування, ожиріння та малорухливий спосіб життя, є основними причинами епідемії діабету. Ожиріння є найдужчим чинником ризику розвитку діабету, отже підтримка здорової ваги шляхом уникнення надмірного споживання харчової енергії та постійної фізичної активності, безсумнівно, є ключем до профілактики діабету. Однак зв'язок між дієтою та ожирінням залишається суперечливим. Що стосується харчових жирів, то довгострокові дослідження не дали чітких доказів на підтримку гіпотези про те, що дієти з низьким вмістом жирів є більш дієвими для підтримання рівня ваги, ніж дієти з помірним вмістом жирів[64]. Оскільки загальний вміст жирів, здебільшого, також не був пов'язаний з ризиком цукрового діабету у спостережних дослідженнях, а також з резистентністю до інсуліну в дослідженнях обміну речовин, немає вагомих доказів, котрі підтверджують ефективність дієт з низьким вмістом жирів для запобігання діабету. Вид та якість жирів і вуглеводів, можуть бути важливішими за загальну їх кількість. Заміна насичених і трансжирів ненасиченими жирами, а рафінованих зернових харчів, продуктами з цільного зерна, є дієвою та важливою стратегією запобігання діабету. Дієта, багата фруктами, овочами, бобовими, цільними зерновими та корисними джерелами білка (птиця та риба), що містить ненасичені рослинні жири, але з низьким вмістом червоного та обробленого м'яса, рафінованого зерна та солодких напоїв, може забезпечити значний захист від діабету 2 типу. Такі дієти зі сприятливим складом жирних кислот і великою кількістю клітковини та мікроелементів, можуть бути також корисними для підтримання ваги.[65]
Фізична активність знижує ризик розвитку діабету, допомагаючи підтримувати здорову масу тіла та покращуючи чутливість до інсуліну. Навіть помірні види діяльності, наприклад, регулярні прогулянки, приносять істотну користь. Сидячий спосіб життя, як-от перегляд телевізора, навпаки, сприяє набору ваги та ризику розвитку діабету. Відмова від куріння та вживання помірної кількості слабкого алкоголю, також мають переваги щодо зниження ризику. Здорова дієта разом із постійною фізичною активністю, підтримкою здорової маси тіла, вживанням помірних кількостей слабкоалкогольних напоїв та уникненням малорухливої поведінки й куріння, ймовірно, запобігають більшості випадків діабету 2 типу.[66]
- ↑ Diabetes Blue Circle Symbol. International Diabetes Federation. 17 березня 2006. Архів оригіналу за 21 липня 2013. Процитовано 13 травня 2019.
- ↑ а б https://www.cnge.fr/conseil_scientifique/productions_du_conseil_scientifique/patients_diabetiques_de_type_2_haut_risque_cardiov/
- ↑ https://www.cnge.fr/conseil_scientifique/productions_du_conseil_scientifique/medicaments_du_diabete_de_type_2_le_traitement_cen/
- ↑ а б Kumar, Vinay; Fausto, Nelson; Abbas, Abul K.; Cotran, Ramzi S. ; Robbins, Stanley L. (2005). Robbins and Cotran Pathologic Basis of Disease (вид. 7th). Philadelphia, Pa.: Saunders. с. 1194—1195. ISBN 0-7216-0187-1.
- ↑ а б в г д е ж и к л м н п р с Shoback, edited by David G. Gardner, Dolores (2011). Greenspan's basic & clinical endocrinology (вид. 9th). New York: McGraw-Hill Medical. с. Chapter 17. ISBN 0-07-162243-8.
- ↑ Fasanmade, OA; Odeniyi, IA, Ogbera, AO (2008 Jun). Diabetic ketoacidosis: diagnosis and management. African journal of medicine and medical sciences. 37 (2): 99—105. PMID 18939392.
- ↑ а б в г д е ж и к л м н п Vijan, S (2010-03-ouu02). Type 2 diabetes. Annals of internal medicine. 152 (5): ITC31—15, quiz ITC316. doi:10.1059/0003-4819-152-5-201003020-01003. PMID 20194231.
- ↑ а б в г д е ж и к л м н п р с т у Williams textbook of endocrinology (вид. 12th). Philadelphia: Elsevier/Saunders. 2011. с. 1371–1435. ISBN 978-1-4377-0324-5.
- ↑ а б в г д е ж и к л м н п Ripsin CM, Kang H, Urban RJ (January 2009). Management of blood glucose in type 2 diabetes mellitus. Am Fam Physician. 79 (1): 29—36. PMID 19145963.
- ↑ Pasquier, F (2010 Oct). Diabetes and cognitive impairment: how to evaluate the cognitive status?. Diabetes & metabolism. 36 Suppl 3: S100—5. doi:10.1016/S1262-3636(10)70475-4. PMID 21211730.
- ↑ а б Risérus U, Willett WC, Hu FB (January 2009). Dietary fats and prevention of type 2 diabetes. Progress in Lipid Research. 48 (1): 44—51. doi:10.1016/j.plipres.2008.10.002. PMC 2654180. PMID 19032965.
- ↑ а б Touma, C; Pannain, S (2011 Aug). Does lack of sleep cause diabetes?. Cleveland Clinic journal of medicine. 78 (8): 549—58. doi:10.3949/ccjm.78a.10165. PMID 21807927.
- ↑ Christian, P; Stewart, CP (2010 Mar). Maternal micronutrient deficiency, fetal development, and the risk of chronic disease. The Journal of nutrition. 140 (3): 437—45. doi:10.3945/jn.109.116327. PMID 20071652.
- ↑ а б Malik, VS; Popkin, BM, Bray, GA, Després, JP, Hu, FB (23 березня 2010). Sugar Sweetened Beverages, Obesity, Type 2 Diabetes and Cardiovascular Disease risk. Circulation. 121 (11): 1356—64. doi:10.1161/CIRCULATIONAHA.109.876185. PMC 2862465. PMID 20308626.
- ↑ Malik, VS; Popkin, BM, Bray, GA, Després, JP, Willett, WC, Hu, FB (2010 Nov). Sugar-Sweetened Beverages and Risk of Metabolic Syndrome and Type 2 Diabetes: A meta-analysis. Diabetes Care. 33 (11): 2477—83. doi:10.2337/dc10-1079. PMC 2963518. PMID 20693348.
- ↑ Hu, EA; Pan, A, Malik, V, Sun, Q (15 березня 2012). White rice consumption and risk of type 2 diabetes: meta-analysis and systematic review. BMJ (Clinical research ed.). 344: e1454. doi:10.1136/bmj.e1454. PMC 3307808. PMID 22422870.
- ↑ Lee, I-Min; Shiroma, Eric J; Lobelo, Felipe; Puska, Pekka; Blair, Steven N; Katzmarzyk, Peter T (1 липня 2012). Effect of physical inactivity on major non-communicable diseases worldwide: an analysis of burden of disease and life expectancy. The Lancet. doi:10.1016/S0140-6736(12)61031-9.
- ↑ Herder, C; Roden, M (2011 Jun). Genetics of type 2 diabetes: pathophysiologic and clinical relevance. European journal of clinical investigation. 41 (6): 679—92. doi:10.1111/j.1365-2362.2010.02454.x. PMID 21198561.
- ↑ Monogenic Forms of Diabetes: Neonatal Diabetes Mellitus and Maturity-onset Diabetes of the Young. National Diabetes Information Clearinghouse (NDIC). National Institute of Diabetes and Digestive and Kidney Diseases, NIH. Архів оригіналу за 4 липня 2008. Процитовано 4 серпня 2008.
- ↑ а б Bethel, edited by Mark N. Feinglos, M. Angelyn (2008). Type 2 diabetes mellitus : an evidence-based approach to practical management. Totowa, NJ: Humana Press. с. 462. ISBN 978-1-58829-794-5.
- ↑ Izzedine, H; Launay-Vacher, V, Deybach, C, Bourry, E, Barrou, B, Deray, G (2005 Nov). Drug-induced diabetes mellitus. Expert opinion on drug safety. 4 (6): 1097—109. doi:10.1517/14740338.4.6.1097. PMID 16255667.
- ↑ Sampson, UK; Linton, MF, Fazio, S (2011 Jul). Are statins diabetogenic?. Current opinion in cardiology. 26 (4): 342—7. doi:10.1097/HCO.0b013e3283470359. PMC 3341610. PMID 21499090.
- ↑ Saad F, Gooren L (March 2009). The role of testosterone in the metabolic syndrome: a review. The Journal of Steroid Biochemistry and Molecular Biology. 114 (1–2): 40—3. doi:10.1016/j.jsbmb.2008.12.022. PMID 19444934.
- ↑ Farrell JB, Deshmukh A, Baghaie AA (2008). Low testosterone and the association with type 2 diabetes. The Diabetes Educator. 34 (5): 799—806. doi:10.1177/0145721708323100. PMID 18832284.
- ↑ Diabetes mellitus a guide to patient care. Philadelphia: Lippincott Williams & Wilkins. 2007. с. 15. ISBN 978-1-58255-732-8.
- ↑ World Health Organization. Definition, diagnosis and classification of diabetes mellitus and its complications: Report of a WHO Consultation. Part 1. Diagnosis and classification of diabetes mellitus. Процитовано 29 травня 2007.
- ↑ American Diabetes, Association (January 2010). Diagnosis and classification of diabetes mellitus. Diabetes Care. 33 Suppl 1 (Supplement_1): S62—9. doi:10.2337/dc10-S062. PMC 2797383. PMID 20042775.
- ↑ а б International Expert, Committee (2009 Jul). International Expert Committee report on the role of the A1C assay in the diagnosis of diabetes. Diabetes Care. 32 (7): 1327—34. doi:10.2337/dc09-9033. PMC 2699715. PMID 19502545.
- ↑ American Diabetes, Association (January 2012). Diagnosis and classification of diabetes mellitus. Diabetes Care. 35 Suppl 1: S64—71. doi:10.2337/dc12-s064. PMID 22187472.
- ↑ Diabetes mellitus a guide to patient care. Philadelphia: Lippincott Williams & Wilkins. 2007. с. 201. ISBN 978-1-58255-732-8.
- ↑ Clinical Guideline:The management of type 2 diabetes (update). Архів оригіналу за 16 грудня 2013. Процитовано 7 лютого 2014.
- ↑ Farmer, AJ; Perera, R, Ward, A, Heneghan, C, Oke, J, Barnett, AH, Davidson, MB, Guerci, B, Coates, V, Schwedes, U, O'Malley, S (2012 Feb 27). Meta-analysis of individual patient data in randomised trials of self monitoring of blood glucose in people with non-insulin treated type 2 diabetes. BMJ (Clinical research ed.). 344: e486. PMID 22371867.
- ↑ McBrien, K; Rabi, DM; Campbell, N; Barnieh, L; Clement, F; Hemmelgarn, BR; Tonelli, M; Leiter, LA; Klarenbach, SW; Manns, BJ (2012 Aug 6). Intensive and Standard Blood Pressure Targets in Patients With Type 2 Diabetes Mellitus: Systematic Review and Meta-analysis. Archives of internal medicine: 1—8. PMID 22868819.
- ↑ Boussageon, R; Bejan-Angoulvant, T, Saadatian-Elahi, M, Lafont, S, Bergeonneau, C, Kassaï, B, Erpeldinger, S, Wright, JM, Gueyffier, F, Cornu, C (26 липня 2011). Effect of intensive glucose lowering treatment on all cause mortality, cardiovascular death, and microvascular events in type 2 diabetes: meta-analysis of randomised controlled trials. BMJ (Clinical research ed.). 343: d4169. doi:10.1136/bmj.d4169. PMC 3144314. PMID 21791495.
- ↑ Webster, MW (2011 Jul). Clinical practice and implications of recent diabetes trials. Current opinion in cardiology. 26 (4): 288—93. doi:10.1097/HCO.0b013e328347b139. PMID 21577100.
- ↑ а б в Zanuso S, Jimenez A, Pugliese G, Corigliano G, Balducci S (March 2010). Exercise for the management of type 2 diabetes: a review of the evidence. Acta Diabetol. 47 (1): 15—22. doi:10.1007/s00592-009-0126-3. PMID 19495557.
- ↑ а б Davis N, Forbes B, Wylie-Rosett J (June 2009). Nutritional strategies in type 2 diabetes mellitus. Mt. Sinai J. Med. 76 (3): 257—68. doi:10.1002/msj.20118. PMID 19421969.
- ↑ Thomas D, Elliott EJ (2009). Thomas, Diana (ред.). Low glycaemic index, or low glycaemic load, diets for diabetes mellitus. Cochrane Database Syst Rev (1): CD006296. doi:10.1002/14651858.CD006296.pub2. PMID 19160276.
- ↑ Hawthorne, K.; Robles, Y.; Cannings-John, R.; Edwards, A. G. K.; Robles, Yolanda (2008). Robles, Yolanda (ред.). Culturally appropriate health education for Type 2 diabetes mellitus in ethnic minority groups. Cochrane Database Syst Rev (3): CD006424. doi:10.1002/14651858.CD006424.pub2. PMID 18646153. CD006424.
- ↑ Qaseem, A; Humphrey, LL, Sweet, DE, Starkey, M, Shekelle, P, Clinical Guidelines Committee of the American College of, Physicians (7 лютого 2012). Oral pharmacologic treatment of type 2 diabetes mellitus: a clinical practice guideline from the American College of Physicians. Annals of internal medicine. 156 (3): 218—31. doi:10.1059/0003-4819-156-3-201202070-00011. PMID 22312141.
- ↑ American Diabetes, Association (January 2012). Standards of medical care in diabetes--2012. Diabetes Care. 35 Suppl 1: S11—63. doi:10.2337/dc12-s011. PMID 22187469.
- ↑ Waugh, N; Cummins, E, Royle, P, Clar, C, Marien, M, Richter, B, Philip, S (2010 Jul). Newer agents for blood glucose control in type 2 diabetes: systematic review and economic evaluation. Health technology assessment (Winchester, England). 14 (36): 1—248. doi:10.3310/hta14360. PMID 20646668.
- ↑ Picot, J; Jones, J, Colquitt, JL, Gospodarevskaya, E, Loveman, E, Baxter, L, Clegg, AJ (2009 Sep). The clinical effectiveness and cost-effectiveness of bariatric (weight loss) surgery for obesity: a systematic review and economic evaluation. Health technology assessment (Winchester, England). 13 (41): 1—190, 215—357, iii—iv. doi:10.3310/hta13410. PMID 19726018.
- ↑ Frachetti, KJ; Goldfine, AB (2009 Apr). Bariatric surgery for diabetes management. Current opinion in endocrinology, diabetes, and obesity. 16 (2): 119—24. doi:10.1097/MED.0b013e32832912e7. PMID 19276974.
- ↑ а б Schulman, AP; del Genio, F, Sinha, N, Rubino, F (2009 Sep-Oct). "Metabolic" surgery for treatment of type 2 diabetes mellitus. Endocrine practice : official journal of the American College of Endocrinology and the American Association of Clinical Endocrinologists. 15 (6): 624—31. doi:10.4158/EP09170.RAR. PMID 19625245.
- ↑ Colucci, RA (2011 Jan). Bariatric surgery in patients with type 2 diabetes: a viable option. Postgraduate Medicine. 123 (1): 24—33. doi:10.3810/pgm.2011.01.2242. PMID 21293081.
- ↑ Dixon, JB; le Roux, CW; Rubino, F; Zimmet, P (2012 Jun 16). Bariatric surgery for type 2 diabetes. Lancet. 379 (9833): 2300—11. PMID 22683132.
- ↑ Meetoo, D; McGovern, P, Safadi, R (2007 Sep 13-27). An epidemiological overview of diabetes across the world. British journal of nursing (Mark Allen Publishing). 16 (16): 1002—7. PMID 18026039.
- ↑ Abate N, Chandalia M (2001). Ethnicity and type 2 diabetes: focus on Asian Indians. J. Diabetes Complicat. 15 (6): 320—7. doi:10.1016/S1056-8727(01)00161-1. PMID 11711326.
- ↑ Carulli, L; Rondinella, S, Lombardini, S, Canedi, I, Loria, P, Carulli, N (2005 Nov). Review article: diabetes, genetics and ethnicity. Alimentary pharmacology & therapeutics. 22 Suppl 2: 16—9. doi:10.1111/j.1365-2036.2005.02588.x. PMID 16225465.
- ↑ а б Smyth, S; Heron, A (2006 Jan). Diabetes and obesity: the twin epidemics. Nature Medicine. 12 (1): 75—80. doi:10.1038/nm0106-75. PMID 16397575.
- ↑ Wild S, Roglic G, Green A, Sicree R, King H (May 2004). Global prevalence of diabetes: estimates for the year 2000 and projections for 2030. Diabetes Care. 27 (5): 1047—53. doi:10.2337/diacare.27.5.1047. PMID 15111519.
- ↑ Diabetes Fact sheet N°312. World Health Organization. Aug 2011. Процитовано 9 січня 2012.
- ↑ Ripoll, Brian C. Leutholtz, Ignacio (25 квітня 2011). Exercise and disease management (вид. 2nd). Boca Raton: CRC Press. с. 25. ISBN 978-1-4398-2759-8.
- ↑ а б в г д е ж и к editor, Leonid Poretsky, (2009). Principles of diabetes mellitus (вид. 2nd). New York: Springer. с. 3. ISBN 978-0-387-09840-1.
- ↑ Raina Elley C, Kenealy T (December 2008). Lifestyle interventions reduced the long-term risk of diabetes in adults with impaired glucose tolerance. Evid Based Med. 13 (6): 173. doi:10.1136/ebm.13.6.173. PMID 19043031.
- ↑ Orozco LJ, Buchleitner AM, Gimenez-Perez G, Roqué I Figuls M, Richter B, Mauricio D (2008). Mauricio, Didac (ред.). Exercise or exercise and diet for preventing type 2 diabetes mellitus. Cochrane Database Syst Rev (3): CD003054. doi:10.1002/14651858.CD003054.pub3. PMID 18646086.
- ↑ O'Gorman, DJ; Krook, A (2011 Sep). Exercise and the treatment of diabetes and obesity. The Medical clinics of North America. 95 (5): 953—69. doi:10.1016/j.mcna.2011.06.007. PMID 21855702.
- ↑ Nield L, Summerbell CD, Hooper L, Whittaker V, Moore H (2008). Nield, Lucie (ред.). Dietary advice for the prevention of type 2 diabetes mellitus in adults. Cochrane Database Syst Rev (3): CD005102. doi:10.1002/14651858.CD005102.pub2. PMID 18646120.
- ↑ Carter, P; Gray, LJ, Troughton, J, Khunti, K, Davies, MJ (18 серпня 2010). Fruit and vegetable intake and incidence of type 2 diabetes mellitus: systematic review and meta-analysis. BMJ (Clinical research ed.). 341: c4229. doi:10.1136/bmj.c4229. PMC 2924474. PMID 20724400.
- ↑ Santaguida PL, Balion C, Hunt D та ін. (August 2005). Diagnosis, prognosis, and treatment of impaired glucose tolerance and impaired fasting glucose (PDF). Evid Rep Technol Assess (Summ) (128): 1—11. PMID 16194123. Архів оригіналу (PDF) за 10 вересня 2008. Процитовано 7 лютого 2014.
{{cite journal}}: Явне використання «та ін.» у:|author=(довідка) - ↑ а б Valdez R (2009). Detecting Undiagnosed Type 2 Diabetes: Family History as a Risk Factor and Screening Tool. J Diabetes Sci Technol. 3 (4): 722—6. PMC 2769984. PMID 20144319.
- ↑ а б Screening: Type 2 Diabetes Mellitus in Adults. U.S. Preventive Services Task Force. 2008. Архів оригіналу за 7 лютого 2014. [Архівовано 2014-02-07 у Wayback Machine.]
- ↑ Willett, Walter C; Leibel, Rudolph L (2002-12). Dietary fat is not a major determinant of body fat. The American Journal of Medicine. Т. 113, № 9. с. 47—59. doi:10.1016/s0002-9343(01)00992-5. ISSN 0002-9343. Процитовано 22 квітня 2022.
- ↑ Pogodina, V. V. (1975-11). Elizaveta Nilolaevna Levkovich-75th birthday. Acta Virologica. Т. 19, № 6. с. 509. ISSN 0001-723X. PMID 2002. Процитовано 22 квітня 2022.
- ↑ Schulze, Matthias B.; Hu, Frank B. (21 квітня 2005). PRIMARY PREVENTION OF DIABETES: What Can Be Done and How Much Can Be Prevented?. Annual Review of Public Health (англ.). Т. 26, № 1. с. 445—467. doi:10.1146/annurev.publhealth.26.021304.144532. ISSN 0163-7525. Архів оригіналу за 22 квітня 2022. Процитовано 22 квітня 2022.
